Informations aux patients proposées par la Société française de neurochirurgie.
 Vous devez être opéré(e) d’un adénome hypophysaire. L’adénome est une tumeur, c’est-à-dire une lésion, une «masse», qui est de nature bénigne et non cancéreuse, évoluant le plus souvent lentement, mais il convient de faire la différence entre les adénomes bien limités, dits «enclos» et ceux infiltrants et invasifs, dits «agressifs».
Vous devez être opéré(e) d’un adénome hypophysaire. L’adénome est une tumeur, c’est-à-dire une lésion, une «masse», qui est de nature bénigne et non cancéreuse, évoluant le plus souvent lentement, mais il convient de faire la différence entre les adénomes bien limités, dits «enclos» et ceux infiltrants et invasifs, dits «agressifs».
L’adénome se développe sans que l’on en connaisse la raison à partir de la glande hypophyse, petite glande située sous la base du cerveau, qui pèse moins d’un gramme et mesure habituellement 7 à 8 millimètres de diamètre. Cette glande contrôle toutes les sécrétions hormonales de l’organisme que ce soit directement (comme la prolactine ou l’hormone de croissance qui sont fabriquées par l’hypophyse elle-même) ou en agissant sur d’autres glandes comme la thyroïde (hormones thyroïdiennes) ou les glandes surrénales (produisant la cortisone). Les hormones sont des substances indispensables à la vie et participent à de nombreuses fonctions essentielles (croissance de l’enfant et de l’adolescent, grossesse, forme physique, température interne, adaptation et réaction au stress, aux émotions, aux agressions telle une infection, une maladie, une opération chirurgicale…).
Un adénome hypophysaire peut donner des troubles, des symptômes par l’intermédiaire de 3 processus, isolés ou associés :
- Certains adénomes sécrètent une hormone hypophysaire en excès, dont le taux dès lors anormalement élevé dans le sang provoque des troubles (qui vous ont amené dans ce cas à consulter) ;
- Lorsqu’un adénome atteint un certain volume, il comprime la glande hypophyse, dont le fonctionnement est alors perturbé et les sécrétions diminuées, ce qui a pour corollaire une insuffisance d’une ou plusieurs hormones dans l’organisme, avec des conséquences néfastes. L’ablation de l’adénome permet rarement, dans ce cas, à la glande hypophyse de retrouver ses fonctions antérieures car les mécanismes de sécrétions hormonales sont complexes et donc fragiles. Ceci a deux conséquences : d’une part, il est toujours préférable d’ôter chirurgicalement l’adénome avant que ces troubles n’apparaissent ; d’autre part, si le bilan hormonal initial montre un déficit hormonal, il sera peut-être nécessaire, même après l’opération, de prendre un traitement médical comportant des hormones de synthèse, afin de remplacer et de substituer les hormones manquantes.
- Par son développement et son extension, un adénome hypophysaire peut provoquer une compression des structures adjacentes, notamment certains nerfs, voire le cerveau. Dans ce cas, les plus fréquemment touchés sont les nerfs de la vision, ce qui peut exceptionnellement cependant à l’heure actuelle, aboutir à une cécité en l’absence d’opération.
Avant l’opération
Les données cliniques et biologiques, grâce au bilan hormonal ainsi que l’IRM, voire les examens ophtalmologiques ont permis à l’endocrinologue qui vous suit de découvrir un adénome hypophysaire et d’apprécier son retentissement.
Il n’existe pas de traitement médical permettant de faire disparaître un adénome de la glande hypophyse. Cependant certains médicaments sont efficaces, permettant dans certaines variétés d’adénomes, de diminuer, voire de bloquer la sécrétion excessive et anormale d’une hormone. Parfois ces médicaments peuvent aussi préparer votre organisme à l’opération et améliorer les chances de succès.
Votre endocrinologue va vous orienter vers un neurochirurgien, expérimenté dans ce type de chirurgie, délicate et précise.
Lors de votre consultation avec le neurochirurgien, celui-ci vous expliquera les modalités, les difficultés, les dangers et les risques de cette intervention chirurgicale. Cette opération est rarement urgente, sauf dans les cas où l’adénome est responsable de troubles visuels importants.
Après avoir rencontré le neurochirurgien, vous serez examiné(e) par le médecin anesthésiste, qui vous interrogera sur vos antécédents (autres maladies éventuelles, traitements suivis, opérations déjà subies) et vous renseignera sur l’anesthésie générale qui présidera à votre intervention chirurgicale. Certains examens ou consultations complémentaires (cardiologie, &) seront parfois nécessaires afin de compléter votre bilan pré-opératoire.
L’intervention chirurgicale
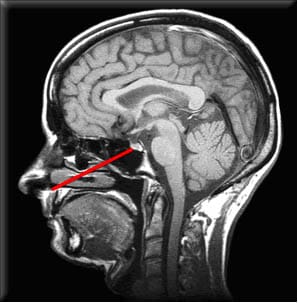
 Elle se déroule sous anesthésie générale. Le temps opératoire moyen varie entre 45 minutes et 1 heure 15 .Il existe deux façons pour atteindre par en dessous la «selle turcique», petite logette osseuse située dans la base du crâne, sous le cerveau où se trouvent la glande hypophyse et l’adénome :
Elle se déroule sous anesthésie générale. Le temps opératoire moyen varie entre 45 minutes et 1 heure 15 .Il existe deux façons pour atteindre par en dessous la «selle turcique», petite logette osseuse située dans la base du crâne, sous le cerveau où se trouvent la glande hypophyse et l’adénome :
- une voie «sous-labiale», consistant dans une incision sous la lèvre supérieure, au-dessus de la gencive supérieure ; ensuite le neurochirurgien va atteindre la selle turcique en passant sous le nez ;
- une voie «endo-nasale», c’est-à-dire passant par une narine, la plus fréquemment utilisée pour accéder à la selle turcique par le fond de la fosse nasale. Le choix de l’une ou l’autre de ces deux voies d’abord dépend exclusivement du neurochirurgien.
Lorsque le neurochirurgien a exposé la selle turcique sous microscope ou par endoscopie, il peut alors voir la glande hypophyse et l’adénome. Le principe de l’intervention réside dans l’ablation de l’adénome en respectant l’hypophyse. Ceci est possible grâce à la différence habituelle d’aspect, de coloration et de consistance entre l’hypophyse et l’adénome, ce qui heureusement est observé dans près de 95 % des cas. Parfois l’adénome est mal visible ou mal limité par rapport à la glande hypophyse, ce qui a pour corollaire le risque de léser la glande saine ou ne pas ôter totalement l’adénome. En fin d’intervention, un tampon est habituellement placé dans chaque fosse nasale pendant deux à trois jours, afin d’éviter une épistaxis (saignement nasal) et permettre la cicatrisation (qui est rapide).
Quand vous vous réveillerez
Vous serez en salle de soins intensifs, afin d’être surveillé(e) sur différents paramètres : local (cicatrice), vision, mobilité des yeux et signes hormonaux. La sonde d’intubation sera ôtée dès que vous serez bien réveillé(e).
Vous aurez parfois l’impression d’un goût de sang dans la bouche. L’aide-soignante qui s’occupera de vous, vous fera des soins de bouche qui chasseront ce goût.
Vous pourrez vous alimenter le :
a) Souffrirez-vous ?
Contrairement à ce que l’on pourrait croire, la douleur est ici très modérée et si jamais vous souffrez, vous recevrez des médicaments antalgiques. Les douleurs se limitent le plus souvent à une céphalée (mal de tête) siégeant au-dessus des yeux (région des sinus), favorisée par la présence des tampons dans le nez. Cette gêne disparaîtra dès que les tampons seront ôtés, au 2ème ou 3ème jour. Ensuite, vous ressentirez encore pendant quelques jours une sécheresse des muqueuses nasales, ainsi qu’éventuellement une perte du goût et de l’odorat, qui régresseront les jours suivants. Durant cette période, votre lèvre supérieure et votre nez pourront être sensibles et il vous sera déconseillé de vous moucher. Des bains de bouche pourront être nécessaires, ainsi que des aérosols (inhalations) et des instillations nasales au sérum physiologique.
b) Existe-t-il des modifications esthétiques ?
Les modifications du visage (oedème, ecchymoses sous les yeux et/ou de la lèvre supérieure) sont rarement importantes et, si elles existent elles disparaissent en quelques jours. Elles sont favorisées par votre éventuelle fragilité capillaire (microscopiques vaisseaux situés sous la peau) ou par votre maladie elle-même (certaines hormones en quantité excessive dans le sang peuvent effectivement en être responsables). Dans tous les cas, il vous sera déconseillé de vous regarder dans un miroir avant l’ablation des tampons introduits dans les narines à la fin de l’intervention. Le risque de séquelle esthétique (déformation du nez) est exceptionnel.
c) Existe-t-il des risques infectieux ?
Ils sont de deux ordres :
- sinusite : 0,6 à 9,6 % des cas, selon les études, qui nécessite, si elle survient, un traitement approprié (antibiotique).
- méningite : (c’est-à-dire infection du liquide céphalo-rachidien, qui entoure et baigne le cerveau) : 0,3 à 1,9 % des cas selon les études. En fait, ce risque existe essentiellement lorsque le développement de l’adénome a altéré la fine membrane (méninge) qui sépare l’hypophyse et l’adénome lui-même, des espaces situés au-dessus, correspondant à la base du cerveau et du crâne (demandez au neurochirurgien de vous l’expliquer sur votre IRM). Si lors de l’intervention, le neurochirurgien constate cette altération, il réalisera un « comblement » à ce niveau, en prélevant un petit fragment de graisse ou muscle sous la peau de la cuisse le plus souvent, afin de prévenir ce risque. Car c’est l’absence d’étanchéité qui comporte un danger de méningite au décours de l’intervention. En outre, un tissu « vivant » et vous appartenant comme ce fragment de graisse ou de muscle est bien mieux adhérent et mieux supporté qu’un matériel synthétique. Cependant, une perte d’adhérence de cette greffe à distance, ou même en son absence la fragilisation (du fait du développement de l’adénome) de la méninge située au dessus de l’hypophyse, peut aboutir (4 à 5% des cas) à un défaut d’étanchéité et à un écoulement intermittent de liquide céphalo-rachidien par le nez (rhinorrhée) ou dans la gorge (sensation d’eau sucrée) qui peut être source d’une méningite ; ce risque doit être parfaitement connu : si cette fistule se produisait, même plusieurs mois ou années après l’intervention, il vous faudrait reconsulter immédiatement.
La survenue d’une méningite impose bien sûr un traitement antibiotique.
Existe-t-il des complications graves à cette chirurgie ?
Toute intervention chirurgicale est bien sûr un acte grave et de nombreuses complications sont possibles, même le décès, malgré la qualité et l’expérience du chirurgien, ainsi que le démontrent toutes les études faites sur ce problème dans les pays occidentaux. «La liste» des complications n’est jamais exhaustive.
Cependant, plusieurs faits doivent être soulignés :
- Il est essentiel que s’établisse entre vous et vos médecins et chirurgiens une relation de confiance, fondée sur une discussion ouverte où tous les problèmes peuvent être abordés. Dans tous les cas, il vaut mieux affronter les difficultés éventuelles quand on les connaît que lorsqu’on les découvre. Cela fait partie intégrante de la profession de chirurgien ;
- En pratique et sauf dans les cas de très gros adénomes hypophysaires, extensifs et à tendance envahissante, cette intervention n’est pas une intervention majeure, contrairement à beaucoup d’autres du domaine de la neurochirurgie. Néanmoins, il est important de comprendre que les risques dominants, outre la fistule de liquide céphalo-rachidien évoquée plus haut (chapitre IV c), concernent les structures comprimées par l’adénome : l’artère carotide interne, les nerfs de la vision et surtout l’hypophyse elle-même (régulation de l’eau dans l’organisme, cortisone, hormones thyroïdiennes, ce qui le cas échéant nécessiterait une supplémentation en hormones de synthèse) ;
- Certaines complications sont inhérentes à tout acte chirurgical : hématome au niveau du site de l’opération, thrombophlébites des membres inférieurs liées à l’alitement et nécessitant un traitement préventif par héparine (anticoagulant) pour éviter une embolie pulmonaire.
Durée d’hospitalisation
Elle est habituellement de 3 à 4 jours, mais dépend de plusieurs facteurs, comme : votre âge vos antécédents médicaux, le type et les caractéristiques de l’adénome.
Consignes post-opératoires
Conseils d’ordre général
Il n’est pas recommandé de se baigner en piscine durant le mois suivant l’intervention, du fait du risque d’irritation des muqueuses nasales par le chlore. En outre la plongée peut être déconseillée si, durant votre intervention, le neurochirurgien a dû faire un «comblement» pour assurer l’étanchéité, tel que cela est décrit plus haut. En revanche il n’y a pas de contre-indication aux voyages en avion, et vous pourrez reprendre toutes vos activités sportives dès que vous vous sentirez en forme. Un arrêt de travail est habituellement prescrit, pendant un mois, mais sa durée dépend en réalité de vous-même, c’est-à-dire de votre état général, ainsi que de la maladie engendrée par l’adénome.
Conseils propres au type d’adénome hypophysaire :
- pour des adénomes sécrétant de la Prolactine et responsables d’une stérilité : si l’opération est un succès, une ovulation peut survenir le mois suivant et il vaut peut-être mieux attendre un peu, que vous ayez complètement récupéré votre forme physique, avant de débuter une grossesse ;
- pour les adénomes sécrétant de l’hormone de croissance : la régression de vos troubles va commencer au bout de 5 à 6 mois, hormis les céphalées et les sueurs qui diminuent beaucoup plus rapidement ;
- pour la maladie de CUSHING (hypersécrétion de cortisone) : les symptômes s’atténuent à partir du 2ème ou 3ème mois ;
- si votre adénome était responsable de troubles visuels : une amélioration de la vision se produit 3 fois sur 4, la récupération étant d’autant plus à espérer que vous avez consulté précocement.
Le résultat de l’analyse de l’adénome par le laboratoire
L’adénome hypophysaire est une tumeur bénigne. Le résultat de l’analyse faite par le laboratoire parviendra vraisemblablement au neurochirurgien alors que vous aurez déjà regagné votre domicile. Ce résultat sera transmis à l’endocrinologue qui vous suit, ainsi qu’à votre médecin généraliste.
Le suivi médical post-opératoire
Vous aurez un rendez-vous prévu avec l’endocrinologue, environ un mois après l’intervention, voire plus tôt si cela semble nécessaire. Ce bilan hormonal est indispensable afin de juger du fonctionnement complet de votre glande hypophyse au décours de l’opération. Les résultats de ce bilan permettront en outre à l’endocrinologue de vous préciser les modalités et le rythme des examens ultérieurs (examens hormonaux, IRM, voire examens ophtalmologiques).
Existe-t-il un risque de non guérison ou de récidive de l’adénome ?
Oui, effectivement un adénome hypophysaire peut ne pas être totalement guéri par l’opération ou récidiver. Ceci dépend de plusieurs paramètres : le type d’adénome, sa taille, ses caractéristiques de développement, l’importance du taux sanguin de l’hormone éventuellement sécrétée en excès, l’âge et le sexe. Lorsque les paramètres les plus favorables sur le plan pronostique sont réunis, les chances de succès de l’opération peuvent atteindre 90 à 95 %. À l’inverse ce pourcentage ne peut guère dépasser 20 % si plusieurs caractéristiques défavorables s’associent. Par ailleurs, une nouvelle opération peut, le cas échéant être discutée, bien que la première ait été un échec. Parfois, un traitement médical peut-être efficace pour empêcher un adénome de se développer à nouveau. Enfin, une radiothérapie pourra le cas échéant être envisagée.
